Auf dieser Seite möchte ich von besonderen Fällen und Erlebnissen aus dem Krankenhaus berichten. Im Laufe meines Aufenthaltes werden hier immer wieder neue Einträge zu diesem Thema erscheinen. Es lohnt sich also, immer mal wieder vorbeizuschauen.
Jeder Tag im Krankenhaus ist ein bisschen anders. Heute war unser größtes Anliegen das Zusammenstellen einer Box für den lebensbedrohlichen Notfall, dass eine Mutter während und nach der Geburt viel Blut verliert. Das kann zum Beispiel passieren, wenn sich die Gebärmutter nicht adäquat zusammenzieht und daher die Blutgefäße in der Organwand nicht abgedrückt werden. Meistens ist das bei Kaiserschnitten der Fall, denn dabei hat die Frau natürlich nicht so starke Wehen (das heißt also Kontraktionen der Gebärmutter) wie bei einer Spontangeburt. Insgesamt kommt es aber nicht so häufig vor, zum Glück. Aber wenn doch, dann muss es oft sehr schnell gehen. Unsere Box beinhaltet unter anderem Infusionen, Medikamente wie Tranexamsäure zur Förderung der Blutgerinnung und Materialien wie Handschuhe, Venenverweilkanülen und Desinfektionsmittel. Wir wollen alles Notwendige an den Ort des Geschehens bringen, damit der Mutter schnellstmöglich geholfen werden kann. Postpartale Blutungen sind lebensgefährlich! Wir treffen Schwester Heriett auf dem Weg zum Maternity Ward und erklären ihr kurz unser Böxli. Sie verspricht uns, die Botschaft an alle Geburtshelfer:innen des Krankenhauses weiterzutragen.
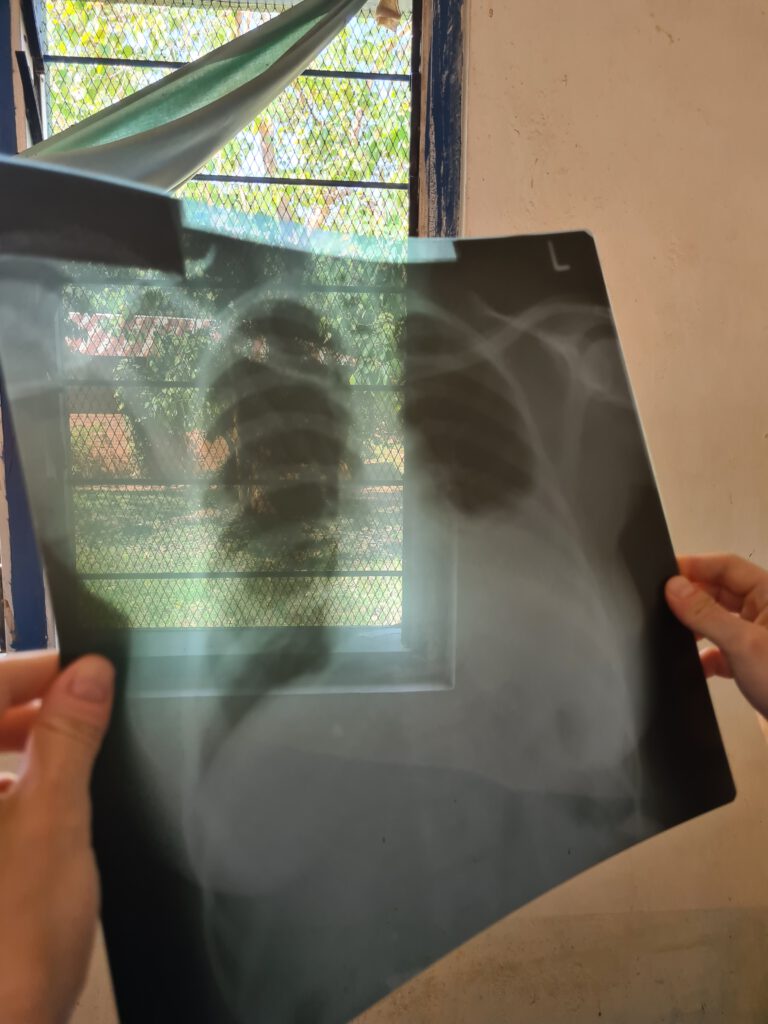
Jetzt will ich von einer Patientin erzählen, die uns mit Thoraxschmerzen nach Sturz auf die linke Körperhälfte konsultiert, der sich vor drei Tagen ereignet hat. Oberflächlich sieht man ein paar kleine Blutergüsse über den linken unteren Rippen und die Stelle ist druckempfindlich. Ein solches Thoraxtrauma erfordert ein gründliches Assessment der benachbarten Organe, in dem Fall sowohl der Lunge, als auch der Bauchorgane, insbesondere der links im Oberbauch sitzenden Milz. Wir hören mit dem Stethoskop die Lunge ab und tatsächlich ist das Atemgeräusch links unten abgeschwächt. Das bedeutet, dass sich an dieser Stelle keine Luft, sondern Flüssigkeit befindet, zum Beispiel Blut. Wir untersuchen als nächstes den Bauch klinisch und halten dann einen Ultraschallkopf drauf, um einen Milzriss und freie Flüssigkeit (Blut) in der Bauchhöhle auszuschließen. Der Bauchultraschall ist unauffällig, aber ich halte auch noch kurz auf die Lunge drauf und hier sehe ich selbst bei der liegenden Patientin schon eine Flüssigkeitsansammlung. Dr. Evans hat auch ein Chest X-Ray im Stehen angemeldet, auf dem sich der Bluterguss der linken Brusthöhle nun ganz deutlich zeigt: ein so genannter Hämatothorax. Für Tim und mich ist klar, dass die Frau eine Thoraxdrainage braucht, also einen Schlauch und eine Art Saugsystem, um das Blut aus der Brusthöhle zu evakuieren. Unterlässt man das, kann sich das Hämatom zum Beispiel bakteriell infizieren, was sehr böse ausgehen kann. Dass die Frau so unbeeinträchtigt seit drei Tagen mit diesem Hämatothorax herumläuft, finde ich sowieso erstaunlich, denn pulmonale und kardiozirkulatorische Probleme wären durchaus möglich. Tim bietet an die Drainage zu legen, da die beiden Ärzte hiermit keine Erfahrung haben, aber es gibt leider kein Drainagesystem und man traut sich auch nicht zu eines selbst zu bauen. Die beiden Ärzte entscheiden sich zur Verlegung der Patientin, die nun einen langen und beschwerlichen Weg im Bus nach Songea vor sich hat. Hoffentlich geht alles gut. Tim setzt das Thoraxdrainage-Set auf unsere Must-have-Liste und bei den beiden tansanischen Kollegen stößt das Angebot eines Teachings auf Anklang.

Neulich im OPD: Eine Frau klagt über eine schmerzhafte Bewegungseinschränkung des rechten Ellenbogengelenks nach einem Sturz auf die ausgestreckte Hand. Nach einem kurzen klinischen Assessment ist meine Vermutung, dass der Knochen nicht gebrochen, aber das Gelenk möglicherweise luxiert ist und nun reponiert werden muss. Beweisen lässt sich das nur mit einem Röntgengerät, aber ausgerechnet heute ist der Röntgenfilm zur Neige gegangen und anscheinend aktuell nicht lieferbar, wie man uns erklärt. Eine Katastrophe für das Krankenhaus. Und für die Patientin, denn eigentlich muss eine Fraktur ausgeschlossen werden, bevor eine manuelle Reposition des Gelenks durchgeführt wird. In Ermangelung an Alternativen wird die Patientin trotzdem über die Reposition informiert und man berät sich über eine mögliche Betäubung. Tim und ich schlagen vor, das Schmerzmittel Ketamin in niedriger Dosis intravenös zu verwenden. In Liuli wird Ketamin nur für die Vollnarkose verwendet und wir merken, dass keinerlei Erfahrung mit niedrigeren Dosierungen besteht, die einfach nur die Schmerzen nehmen sollen ohne den:die Patient:in in Schlaf zu versetzen. Wir lassen uns die Ketaminampulle zeigen und stellen in einer 5 ml-Spritze eine körpergewichtsadaptierte Verdünnung des Medikaments her. 40 mg geben wir der Frau schrittweise intravenös, bis der Schmerz kontrolliert ist und Dr. Evans das Repositionsmanöver durchführt. Während die Krankenschwester den Oberarm nach oben zieht, übt er Zug auf den Unterarm auf und führt eine Drehbewegung durch, so kommt es mir zumindest vor. Selbst habe ich noch kein Ellenbogengelenk reponiert. Nach ein paar Sekunden ist es geschafft, das Gelenk rutscht zurück an seinen Platz. Die Frau ist von dem Ketamin noch ein bisschen benebelt und darf sich von den Strapazen erst einmal ausruhen, der Arm kommt für die nächsten Tage in eine Schlinge. Später am Nachmittag besucht uns die Anästhesieschwester auf der Terrasse des Doctors House und ich biete ihr an, die Ketaminanwendung noch einmal in Ruhe zu erklären. Sie freut sich sichtlich und zeigt großes Interesse. Ich schreibe ihr die Dosierungen und Verdünnungen körpergewichtsadaptiert auf einen Zettel auf, den sie den anderen zwei Anästhesiepflegern zeigen und dann im Minor theatre aufhängen möchte.
Heute kommt eine 46-jährige, abgemagerte Frau in unser Outpatient Department. Sie klagt über einen Gewichtsverlust von unglaublichen 34 kg in fünf Monaten! Ihr aktuelles Gewicht liegt nun mehr bei 36 kg. Wir vertiefen die Anamnese und finden heraus, dass auch gelegentlich Episoden von Fieber bestehen. Ein HIV-Test sei negativ gewesen. Sie klagt auch über Schmerzen im rechten Unterbauch. Bei der körperlichen Untersuchung zeigt sich eine deutlich spürbare Resistenz im rechten Unterbauch, oder anders gesagt: ein Tumor. Gar nicht gut. Wir empfehlen einen Ultraschall, der erst gemacht werden kann, nachdem die finanziellen Mittel der Patientin geklärt sind. Parallel wird ein Blutbild angefertigt, das eine ausgeprägte Blutarmut zeigt. Als wir den Schallkopf auf den Bauch halten, zeichnet sich deutlich eine Raumforderung ab, am ehesten aus dem inneren Genitale oder Darm. Angesichts des rapiden Gewichtsverlustes und der Blutarmut deutet alles auf eine Krebserkrankung im fortgeschrittenen Stadium hin. Dr. Evans klärt die Patientin behutsam über die Vermutung auf. Klar ist, dass sie in Liuli nicht ausreichend versorgt werden kann. Wir empfehlen ihr eine Vorstellung in Peramiho oder Songea, wo immerhin die Möglichkeit zur chirurgischen Resektion und feingeweblichen Analyse besteht. Eine ergänzende Krebstherapie (Chemo oder Bestrahlung) ist in Tansania tatsächlich nur in Dar Es Salaam verfügbar. Wie für alle unversicherten Tansanier:innen ist es jedoch leider auch bei dieser Patientin eine Frage des Geldes, wie intensiv die Therapie ausfällt.
Eine wahre Rarität
Heute kommen zwei neue Voluntär:innen bei uns an. Barbara ist wie ich frisch examinierte Ärztin und Notfallsanitäterin, Moritz ist Notfallsanitäter und Physiotherapiestudent. Letzte Woche habe ich für Moritz schon einige Patient:innen gesammelt, die zum Beispiel über chronische Schmerzen am Bewegungsapparat klagen oder aufgrund von Verletzungen Physiotherapie benötigen. In Liuli gibt es bisher keine:n Physiotherapeut:in. Durch Moritz bevorstehende Ankunft kommt mir die Idee, er könnte während seines Aufenthaltes mit ein oder zwei Angestellten des Krankenhauses einen Crash Kurs Physiotherapie durchführen und einen Teil seines Wissens an sie weitergeben. Sofort kommt mir der hochmotivierte Radiologietechniker Mr. Richard in den Sinn, der uns immer enthusiastisch mit Mambo poa – Poa Poa begrüßt und dabei die Faust gibt. Er spricht gut Englisch und ist zurzeit ohnehin chronisch unterfordert, denn das Röntgengerät kann aufgrund fehlender Röntgenfilme derzeit nicht bedient werden. Als ich ihm die Weiterbildung vorschlage, ist er sehr interessiert. Ich hoffe, dass wir durch Moritz ein klein wenig physiotherapeutisches Wissen und praktische Fähigkeiten in Liuli etablieren können.
Dental Volunteers
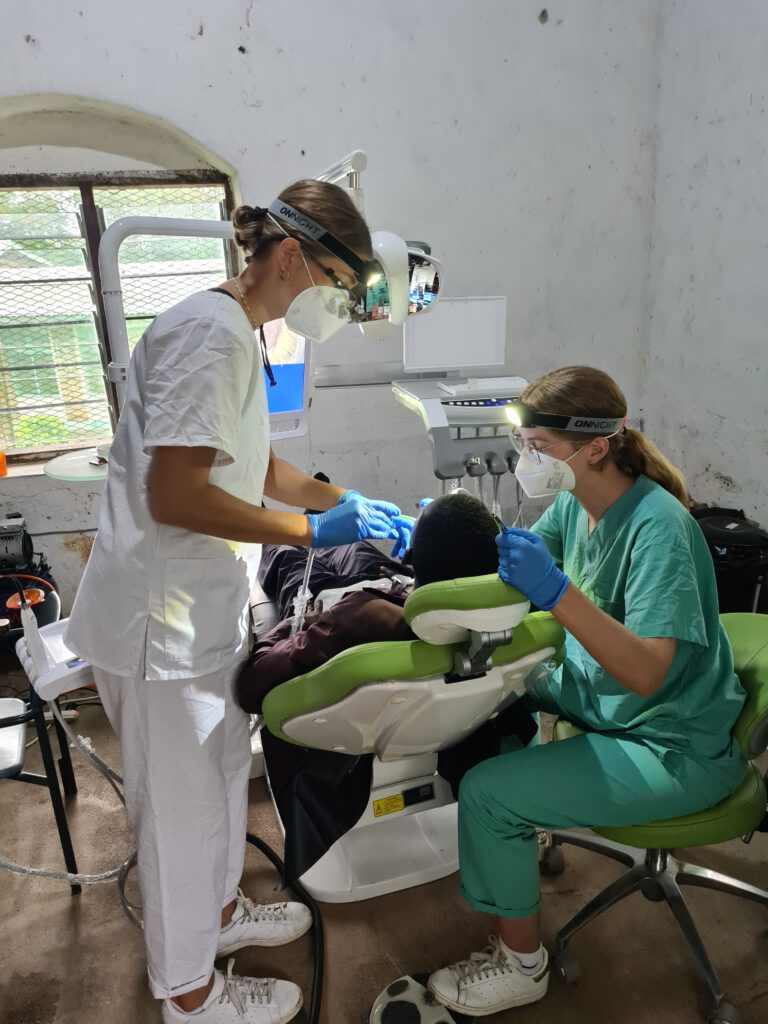
Inzwischen sind die Dental Volunteers in Liuli angekommen. Wir kooperieren mit dieser gemeinnützigen Organisation aus Deutschland dieses Jahr zum ersten Mal. Die zahnmedizinische Versorgung ist in Liuli ganz einfach gesagt bisher non-existent gewesen. Allgemein gilt, dass kaputte Zähne eben gezogen werden. Folgeerkrankungen wie Mangelernährung, Abszesse und Blutvergiftungen, Herz- und Gefäßerkrankungen werden so gut wie möglich mit den Mitteln des St. Anne’s Hospital behandelt. Ende 2022 kommt jedoch etwas ins Rollen: die tansanische Regierung stellt dem Krankenhaus eine Dental Therapist zur Verfügung. Diese bleibt allerdings zunächst arbeitslos, denn es gibt in Liuli gar kein zahnmedizinisches Equipment. Der Bischof von Ruvuma und der Hospital Secretary tragen diese Misslage an uns heran, und wir planen die Investition in eine komplette Dental Unit, die Anfang 2023 in Betrieb genommen wird. Nun können auch Patient:innen mit Zahnproblemen in Liuli behandelt werden. Aber damit nicht genug, heißen wir nun die Dental Volunteers in Liuli willkommen. Sie besuchen über die nächsten Wochen die umliegenden Schulen und Gemeinden und bieten dort kostenlose Behandlungen vor Ort an. Patient:innen mit gravierenden Problemen können bei Bedarf an das St. Anne’s Krankenhaus verwiesen werden. Das Angebot wird von den Schüler:innen und Bewohner:innen des Nyasa Districts sehr dankbar angenommen. Da die Dental Volunteers sich selbst organisieren, dürfen wir einfach bei der Umsetzung ihres Projektes teilhaben und freuen uns über eine weitere gelungene Maßnahme zur Verbesserung der Gesundheitsversorgung Liulis.


Die neue Krankheit
Eines der Gebäude auf dem Krankenhausgeländer ist mir bisher noch verborgen geblieben: die HIV-Ambulanz. Sie liegt ein Stück abseits der übrigen Gebäude. Heute gucken Tim und ich dort vorbei, weil gerade Leute von einer Tansanischen Organisation da sind, die sich mit dem Sammeln von Daten über HIV in Tansania befasst. Neugierig wie Tim ist, quetscht er die Gäste gründlich aus. Die HIV-Prävalenz ist im Nyasa District über dem Landesdurchschnitt. Das Wissen um die Krankheit und das Übertragungsrisiko sei bei den Jugendlichen nur sehr rudimentär, was zu vielen Neuinfektionen besonders in dieser Altersgruppe führt. Spontan kommt mir der Gedanke, ein Projekt in die Wege zu leiten, bei dem Volontär:innen alle umliegenden Secondary Schools besuchen, dort einen Aufklärungsunterricht etablieren und vielleicht auch gleich Kondome verteilen. Die sind in Tansania übrigens kostenlos. Ebenso wie die Prä- und Postexpositionsprophylaxe, die man vor oder nach einem potentiell infektiösen Kontakt einnehmen sollte. Ansonsten erfahren wir von den Data Scientists, dass die Therapieadhärenz der HIV-Patient:innen sehr hoch ist. Die Behandlung wird vollständig von der Regierung bezahlt, weshalb die Abbrecher:innenquote sehr gering ist. Gleichzeitig sagt man mir, das Thema HIV sei gesellschaftlich eher verpönt. Mir ist schon aufgefallen, dass die Ärzte in Liuli vor den Patient:innen oft von „the new disease“ sprechen.
Wir vermitteln kontinuierlich Studierende und medizinisches Personal aus allen möglichen Berufsgruppen nach Liuli. Wir freuen uns sehr über euer Interesse an dem Thema und besprechen gerne die Möglichkeiten eines Projekts zur Verbesserung der Aufklärung über HIV!


Newborn Resuscitation Training
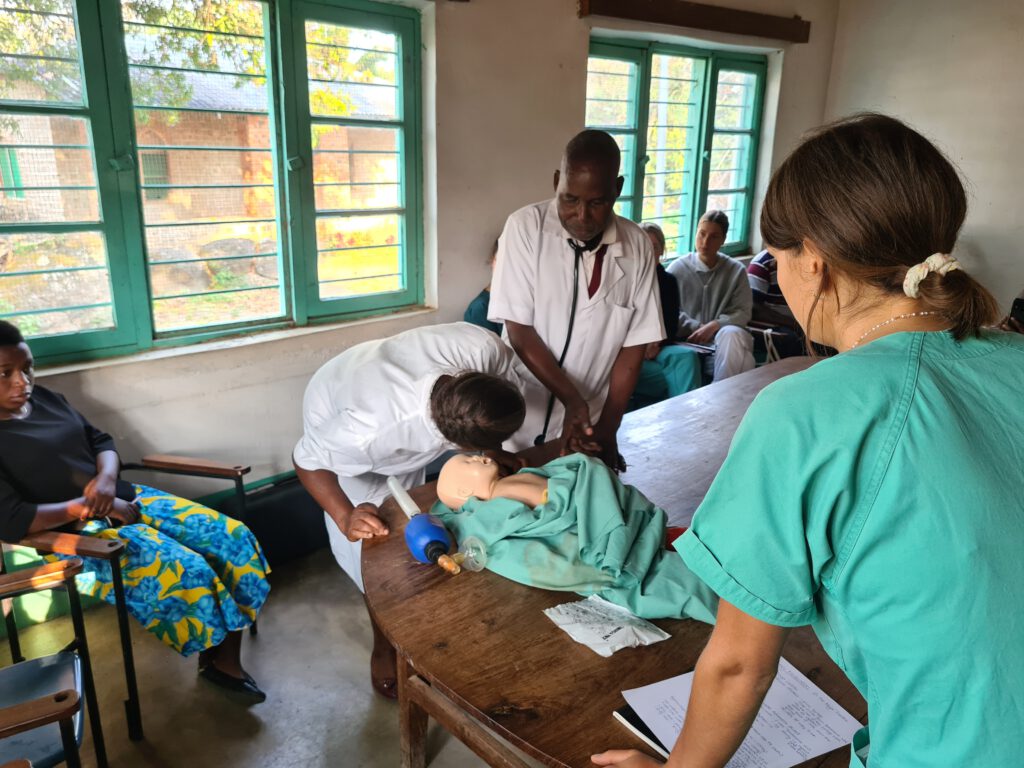
Diese Woche findet am St. Anne’s Krankenhaus ein Neugeborenen-Reanimationstraining statt. Babsi und Moritz, die beide vor ihrem Medizin- bzw. Physiotherapiestudium eine Ausbildung zur:m Notfallsanitäter:in gemacht haben, konzipieren gemeinsam mit dem hochinteressierten und sehr erfahrenen Anästhesietechniker Mr. Bernard eine Übungsstunde für das Krankenhauspersonal und alle Volontär:innen. Was für viele vielleicht auf den ersten Blick nach einer Nischenkompetenz klingt, ist in Wahrheit viel zu häufig die brutale Realität im St. Anne’s Krankenhaus. Viele Neugeborene benötigen direkt nach der Geburt Beatmungs- und manchmal auch Kreislaufunterstützung. Woran liegt das? Die Kaiserschnittrate betrug hier im letzten Jahr ca. 43%. In Liuli bedeutet dies, dass 43% der Neugeborenen unter der Einwirkung des Narkosemedikaments Ketanest das Licht der Welt erblicken. Ketanest ist ein etabliertes Notfall- und Narkosemedikament in vielen Ländern der Welt, da es nicht nur schmerzstillend, sondern auch bewusstseinsdämpfend wirkt, ohne dabei die Schutzreflexe (u.a. Atemreflex, Schluckreflex, Hustenreflex) zu beeinträchtigen. Letzteres ist ein riesiger Vorteil gegenüber anderen Narkosemedikamenten, denn unter Verwendung von Ketanest muss bei der Mutter keine Atemwegssicherung oder Beatmung durchgeführt werden. Leider bekommt aber das Kind über die Nabelschnurgefäße eine ordentliche Dosis Ketanest ab. Dazu kommt, dass die meisten Kaiserschnitte hier bei Risikoschwangerschaften mit Geburtskomplikationen durchgeführt werden. Nach der Geburt sind die Kinder deshalb oft sehr schlaff und die Atmung träge. Zur Senkung der Kindersterblichkeit ist es daher sehr wichtig, die Neugeborenenreanimation regelmäßig zu trainieren, um im Ernstfall vorbereitet zu sein. Bisher musste das Personal für ein solches Training in das weit entfernte Mbinga fahren. Durch die nun vorhandene Trainingspuppe und dank Mr. Bernard, Babsi und Moritz kann das Training ab jetzt in regelmäßigen Abständen direkt im St. Anne’s Krankenhaus angeboten werden. Eine Flow Chart mit den wichtigsten Schritten hängt zukünftig im Operations- und im Kreißsaal aus.

Wasser Marsch
Heute lassen Tim und ich uns die Pumpe zeigen, die das Wasser aus dem Nyasasee zum Krankenhaus pumpt. Sie befindet sich in einer kleinen Bucht nicht unweit von dem Strandabschnitt, an dem das Doctors House liegt. Wir steigen gemeinsam mit dem Hospital Secretary und dem Plumbing-Team in ein sehr wackeliges Ruderboot, das bei plötzlicher Gewichtsverlagerung gefährlich stark zur Seite kippt. Der Wasserspiegel im Boot hält sich konstant bei ca. 5 cm, obwohl Tim fleißig mit einem kleinen Kanister Wasser abschöpft. Die anderen sind aber gar nicht beunruhigt. Wir fahren nur etwa 20 Meter weit auf den See hinaus, bis wir die Pumpe durch das klare Wasser hindurchschimmern sehen. Heute soll der Filter ausgetauscht werden, der das Wasserrohr vor dem Schlamm des Sees schützt. Der Klempner springt vom Boot und macht sich an die Arbeit, und nach mehreren Versuchen gelingt sie schließlich. Wir erfahren außerdem, dass die Pumpe mit Solarstrom betrieben wird. Die Solaranlage könne aus technischen Gründen jedoch nicht mit einem Akku ausgestattet werden, sodass nur bei Sonnenschein gepumpt werden kann. An bewölkten Tagen und nachts muss das Krankenhaus deshalb auf das teure Wasser von der tansanischen Regierung zurückgreifen oder die Pumpe mit einem diesel- (und geld-) fressenden Generator betreiben. Auf unsere Rückfragen erzählt man uns, dass eine Pumpe mit höherer Leistung vonnöten wäre, um den Bedarf auch für die Nacht zu decken und sogar einen gewissen Vorrat im Tank anzusammeln. Bei den Investitionen des Vereins haben für uns in der Regel diejenigen Projekte eine höhere Priorität, die einen direkten Einfluss auf die Patient:innenversorgung haben. Seit ich hier bin wird mir allerdings immer klarer, dass sich zur Aufrechterhaltung und Verbesserung der Versorgung auch erst einmal das Krankenhaus über Wasser halten muss – im wahrsten Sinne des Wortes.


Manchmal ist es im St. Anne’s Krankenhaus ganz ruhig, und dann passiert plötzlich so viel auf einmal.
Erst wird der Krankenhaussekretär mehrmals von einem wespenähnlichen Insekt gestochen. Seine rechte Gesichtshälfte schwillt an und er entwickelt Quaddeln an den Oberarmen und Oberschenkeln. Notfallmäßig kriegt er intravenös ein Cortison-Präparat und intramuskulär Adrenalin. Es geht ihm zum Glück schnell besser und die Atmung ist nie beeinträchtigt. Einen großen Schrecken hat er jedoch allemal davongetragen.
Dann wird eine ca. 60-jährige Frau mit rechtsseitiger Gesichtslähmung, Blickwendung nach rechts und starker Bewusstseinseintrübung eingeliefert. Dringende Verdachtsdiagnose: Schlaganfall. Eigentlich möchten wir jetzt wissen, ob eine Hirnblutung oder eine Gefäßverstopfung ursächlich ist, aber natürlich haben wir keine Computertomografie hier. Außerdem ist unser Handlungsspielraum ohnehin sehr begrenzt. Von Dr. Evans weiß ich, dass Schlaganfälle hier mit einem oral verabreichten Cholesterinsenker behandelt werden. Nach drei Tagen wird Aspirin dazu genommen. Zur Senkung des Hirndrucks kann eine zuckerhaltige Lösung intravenös verabreicht werden. Auslöser des Schlaganfalls ist in diesem Fall wahrscheinlich eine Blutdruckentgleisung. Das automatische Messgerät bricht die Messung ab und mit dem manuellen Gerät pumpe ich die Manschette auf über 280 Millimeter Quecksilber auf nur um festzustellen, dass der Blutdruck anscheinend noch höher ist. Das einzige hier verfügbare blutdrucksenkende Notfallmedikament gibt es leider nur als Tablette, die wir der Frau aufgrund des Bewusstseinszustandes nicht oral verabreichen können. Wir geben die Tablette rektal und versuchen außerdem eine Magensonde zu legen – leider erfolglos. An der rechten Hand nehmen wir wiederholt Krampfanfälle wahr, die wir mit einem Antiepileptikum behandeln. Am Abend des Einlieferungstages verstirbt die Frau.
Der einzige anwesende local doctor ist gleichzeitig im OP-Saal gefordert. Er führt bei einer Frau, die anamnestisch seit zwei Tagen in den Wehen liegt, einen Kaiserschnitt durch. Als das Kind geboren ist, wirkt es ganz schlaff und atmet nicht. Nach Absaugung und einigen Initialbeatmungen mit dem Beutel beginnt es schließlich selbst zu atmen und die bläulich-graue weicht einer gesünderen Hautfarbe. Trotzdem macht das Kind einen extrem angestrengten und schwachen Eindruck. Wir übergeben es erst einmal in stabilem Zustand in die Arme der Großmutter, denn die Mutter ist noch geschwächt von der Operation, die glücklicherweise aber ohne weitere Komplikationen für sie verlaufen ist.
Als wir am nächsten Morgen nach dem kleinen Mädchen sehen, ist die Atemfrequenz stark gestiegen und es hat Fieber entwickelt. Wir nehmen das Kind mit in die Neugeborenenintensivstation – das ist hier einfach ein Tisch mit Wärmelampe, die allerdings zurzeit nicht funktioniert. Über einen Sauerstoffkonzentrator geben wir Sauerstoff, denn die Sättigung im Blut ist viel zu niedrig. Aufgrund der Sprachbarriere ist es schwierig zu eruieren, ob das Kind schon getrunken hat – wahrscheinlich nicht. Über eine nasale Ernährungssonde füttern wir das Mädchen erst mit einer Zuckerlösung, dann mit etwas Muttermilch und schließlich mit einer angerührten Formula-Milch und Elektrolytlösung. Durch die beschleunigte Atmung und das Fieber hat die Kleine einen deutlich erhöhten Kalorien- und Flüssigkeitsbedarf. An der runzeligen Haut sehe ich, dass sie deutlich im Flüssigkeitsdefizit ist. Der Versuch einen Gefäßzugang zu legen scheitert mehrfach. Gegen das Fieber hole ich Paracetamol-Sirup aus der Apotheke. Wir gehen am ehesten von einer Lungenentzündung durch Aspiration von Stuhlgang beziehungsweise von einer early onset neonatal sepsis (Blutvergiftung) aus. Die Antibiotika müssen wir in Ermangelung eines Gefäßzuganges in kleinen Dosen intramuskulär und oral über die Ernährungssonde verabreichen. Erschwerend hinzu kommt die Tatsache, dass die Kleine eine komplizierte Geburt hinter sich hat. Im schlimmsten Fall hat sie einen durch Sauerstoffmangel bedingten Hirnschaden erlitten. In regelmäßigen Abständen ist der Muskeltonus stark erhöht und ihre Augen bewegen sich schnell hin und her, das nennen wir Nystagmus. Die Großmutter sorgt sich sehr um ihre Enkelin und kommt häufig dazu, wenn wir nach ihr sehen. Sie stellt auch Fragen direkt an uns, was tatsächlich eher ungewöhnlich ist nach meinen Erfahrungen bisher. Wir können uns auch einigermaßen auf Swahili verständigen. Von ihr erfahre ich, dass die Kleine Antonia heißt (mit Betonung auf dem „i“). Die Mutter, die übrigens erst 16 Jahre alt ist, wirkt auf mich sehr apathisch. Ich würde sie gerne fragen, wie es ihr gerade geht und ob wir etwas für sie tun können.
In der Nacht sieht alle zwei Stunden eine:r von uns nach Antonia. Ich bin um 23 Uhr und 5 Uhr dran. Ich habe den Eindruck, dass die Haut nun weniger trocken aussieht, aber das Mädchen atmet weiterhin sehr schnell und das Fieber sinkt erst gegen Ende der Nacht. Schließlich ist die Körpertemperatur sogar unter 36°C trotz wärmender Decken. Um 7 Uhr fällt das Sauerstoffgerät einmal aus, woraufhin Antonias Herz für circa zwei Minuten nicht mehr schlägt. Dann kommt sie aber noch einmal zurück. Bei der nächsten Visite geben wir erneut Antibiotika und die Mutter gibt etwas Muttermilch. Antonia wird jedoch immer schwächer, und schließlich schlägt das Herz nur noch 36 mal pro Minute. Ihre Organe werden dadurch nicht mehr ausreichend mit Sauerstoff versorgt. Wir bitten den Geburtshelfer darum, Mutter und Großmutter ins Zimmer zu holen. Die Großmutter möchte Antonia noch einmal halten. Wir ziehen uns zurück, um ihnen etwas Privatsphäre zu geben. Den genauen Zeitpunkt des Todes weiß ich nicht.
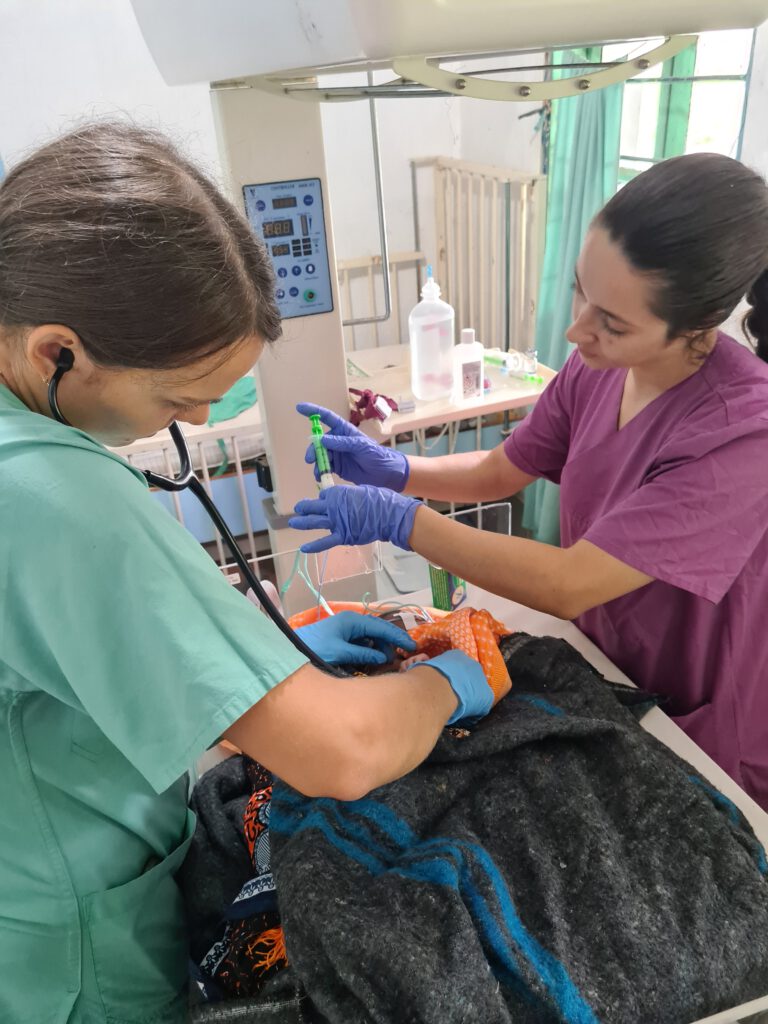
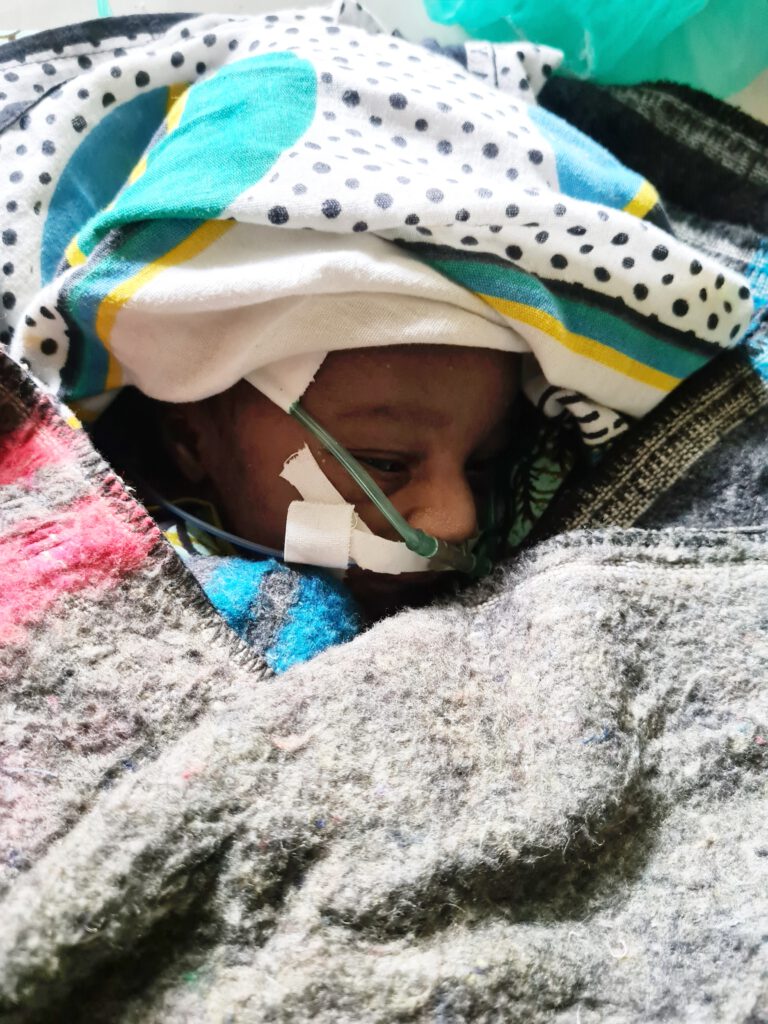
In meinem Blog ist es etwas stiller geworden. Das liegt daran, dass wir momentan viel arbeiten. Die Patient:innenversorgung ist eine Sache, aber wir wollen auch unsere Vereinsprojekte weiter vorantreiben, während wir hier sind. Zum Beispiel braucht der Röntgenraum eine bessere Strahlenisolierung und das Elektrizitätssystem muss dringend überholt werden – aktuell gibt es weder Sicherungskasten noch Blitzableiter in den Krankenhausgebäuden. Einige Waschbecken und Rohre bedürfen einer Auswechslung. Aber auch unsere medizinischen Projekte treiben wir weiter voran. Jeden Mittwoch führen wir das Neugeborenenreanimationstraining für Pflegekräfte und Geburtshelfer:innen durch. Als wir einmal mittwochs zu spät ins Krankenhaus kommen, ruft man uns sogar extra an und bittet um das Training. Ich freue mich extrem, dass unser Angebot auf so viel Anklang stößt. Das Thema Neugeborenenversorgung beschäftigt mich seit wir die kleine Antonia verloren haben besonders stark. In derselben Woche haben wir ein kleines Frühchen in der 30. Schwangerschaftswoche mehrmals reanimiert, am Ende erfolglos. Ein weiteres Baby ist bei einer nächtlichen Geburt gestorben, zu der wir nicht gerufen wurden. Insgesamt eine sehr traurige Woche. Aus meinen Erfahrungen habe ich Konsequenzen gezogen. Im OP- und im Kreißsaal gibt es nun jeweils ein Notfallset, bestückt unter anderem mit Beatmungsbeutel und -maske für Neugeborene, manueller Rachenabsaugung, Stethoskop und Pulsoximeter. Zudem richte ich die Neugeborenen-Intensivstation neu ein. Bisher war das einfach ein kleiner Raum mit defekter Wärmeeinheit. Inzwischen befindet sich auch hier ein Notfallset mit allen notwendigen Untersuchungsgegenständen. Darüber hinaus gibt es ein Sauerstoffgerät, Wärmflaschen, Magensonden, Formula-Ernährung, die ich bei der Apotheken-Entrümpelung gefunden habe, und vieles mehr. Zettel an den Wänden erklären auf Englisch und Swahili, welche Bedürfnisse ein krankes Neugeborenes hat. In Excel habe ich eine provisorische ICU-chart (ICU = intensive care unit) erstellt, in der die Vitalparameter ebenso wie klinische Untersuchungsergebnisse und verabreichte Medikamente eingetragen werden. Den Großteil der Ausstattung habe ich mir im Krankenhaus zusammengesucht – es war alles da, nur nicht am richtigen Ort. Aber ein krankes Neugeborenes braucht eben schnell Hilfe.
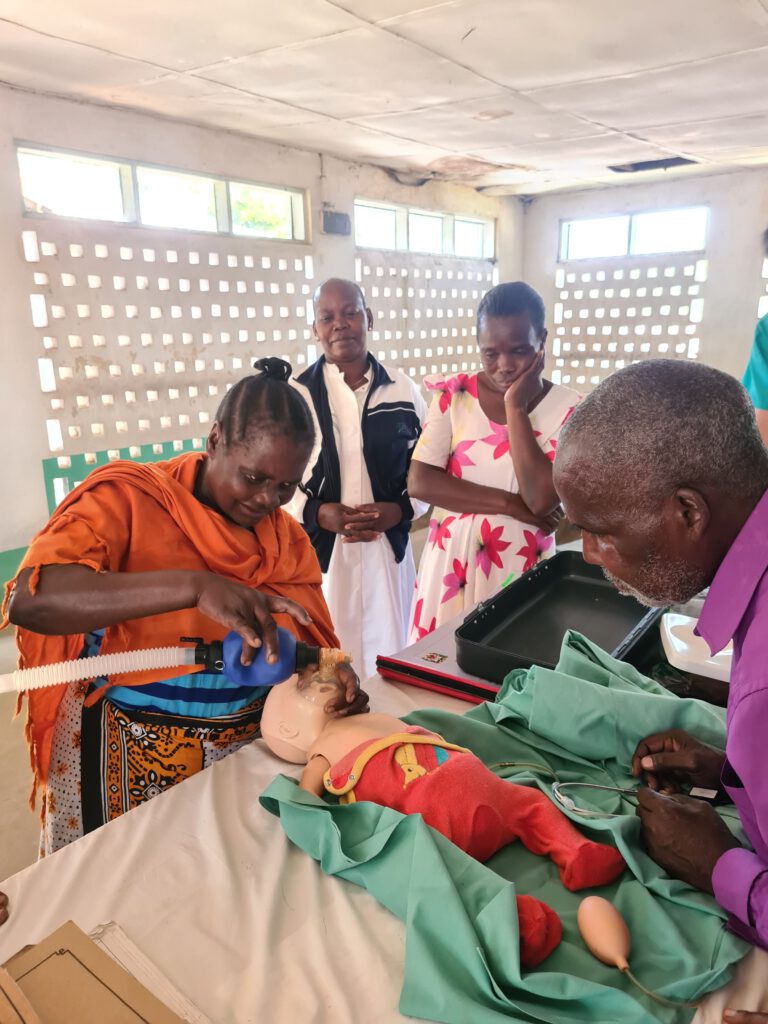



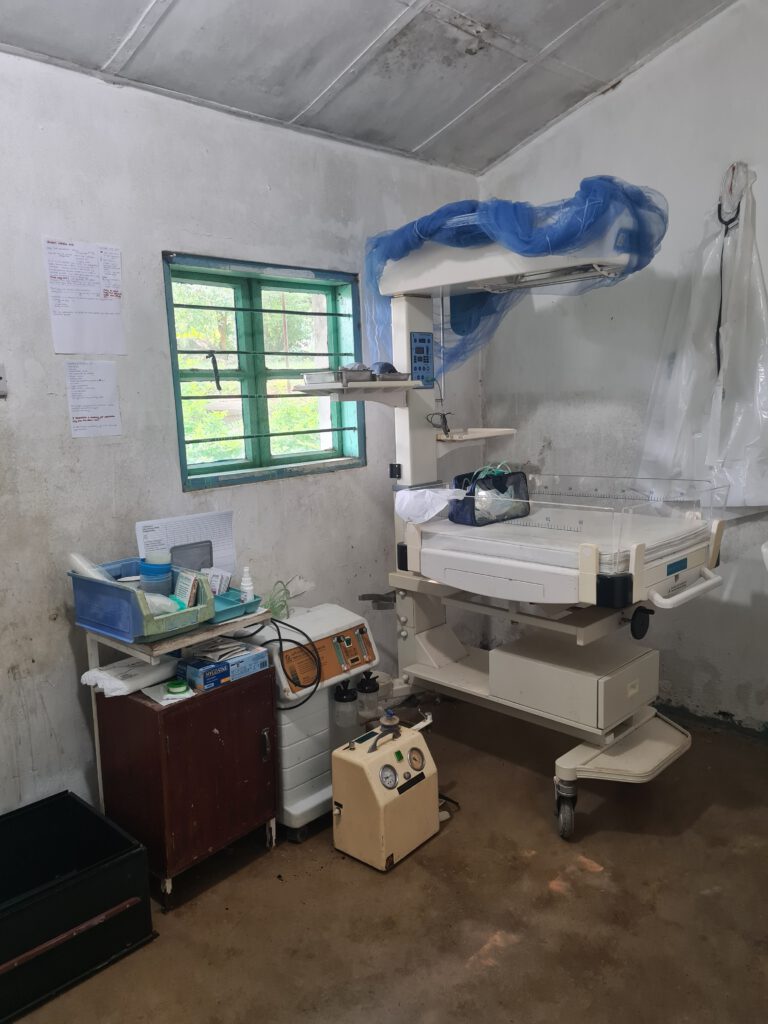
Tunasafiri Ng’ombo
Heute reisen Tim und ich mit dem Krankenhaussekretär nach Ng’ombo [Nombo] zu einem Dispensary. Dispensaries sind kleine Gesundheitszentren an besonders abgelegenen Orten ohne Krankenhausanbindung. Die Versorgung ist überwiegend ambulant, aber es gibt auch ein paar Betten für stationäre Patient:innen. Der Grund für den Besuch ist ursprünglich ein Verwaltungsakt, aber Tim und ich lassen die Gelegenheit einer kurzen Reise natürlich nicht aus. Mein erster Eindruck ist, dass es hier sehr idyllisch ist. Direkt am Eingang blüht sogar ein Baum in kräftigem Pink – eine Farbe, die ich selten in der tansanischen Vegetation entdecke. Wir werden sehr herzlich willkommen geheißen und äußerst lecker bekocht. Als die ersten Patient:innen kommen, bin ich aber bald wieder im Arbeitsmodus. Etwas gewöhnungsbedürftig ist der Lärm, den die Hühner im Innenhof des Dispensarys – und leider zwischendurch auch im Sprechstundenzimmer – verursachen. Tim gerät irgendwann fast in Rage, weil eines der Hühner immer wieder seinen Weg in unser Zimmer findet. Vor allem Kinder kommen heute mit ihren Eltern in die Sprechstunde. Alle beklagen Durchfall und mehrfaches Erbrechen. Nach dem dritten Kind zieht sich das Pflegepersonal Mundschutz und Schürze an. Hoffentlich gibt es hier keinen Choleraausbruch, denke ich mir. Die Mutter eines betroffenen Kindes trägt das kleine Geschwisterchen des kranken Jungens in einem Tuch auf dem Rücken. Es gucken nur die Füße und Arme heraus, aber das reicht schon um meine Aufmerksamkeit zu erregen, denn auf der Haut zeichnet sich sehr deutlich ein Ausschlag ab. Als das Kind den Kopf aus dem Tuch herausreckt, zeigt sich auch eine Verkrustung um Mund und Nase. Hand-Fuß-Mund-Krankheit, ist meine erste Assoziation. Wir bitten die Mutter darum, das Kind entkleiden und komplett untersuchen zu dürfen. Der Ausschlag erstreckt sich auch auf Oberschenkel, Gesäß, Arme, Hals und Ohr. Purpura Schoenlein-Henoch, denke ich als nächstes aufgrund der Morphologie des Ausschlags, und frage ob das Kind in den letzten Wochen krank gewesen ist. Die Mutter bejaht, allerdings gehe es dem Kleinen inzwischen wieder ausgezeichnet. PSH ist eine Gefäßentzündung, die bei Kindern nach harmlosen Infekten zum Beispiel der oberen Atemwege auftreten kann. Meistens ist der Verlauf milde und die Krankheit muss nicht therapiert werden, deshalb mache ich mir keine Sorgen um das beschwerdefreie Kind.



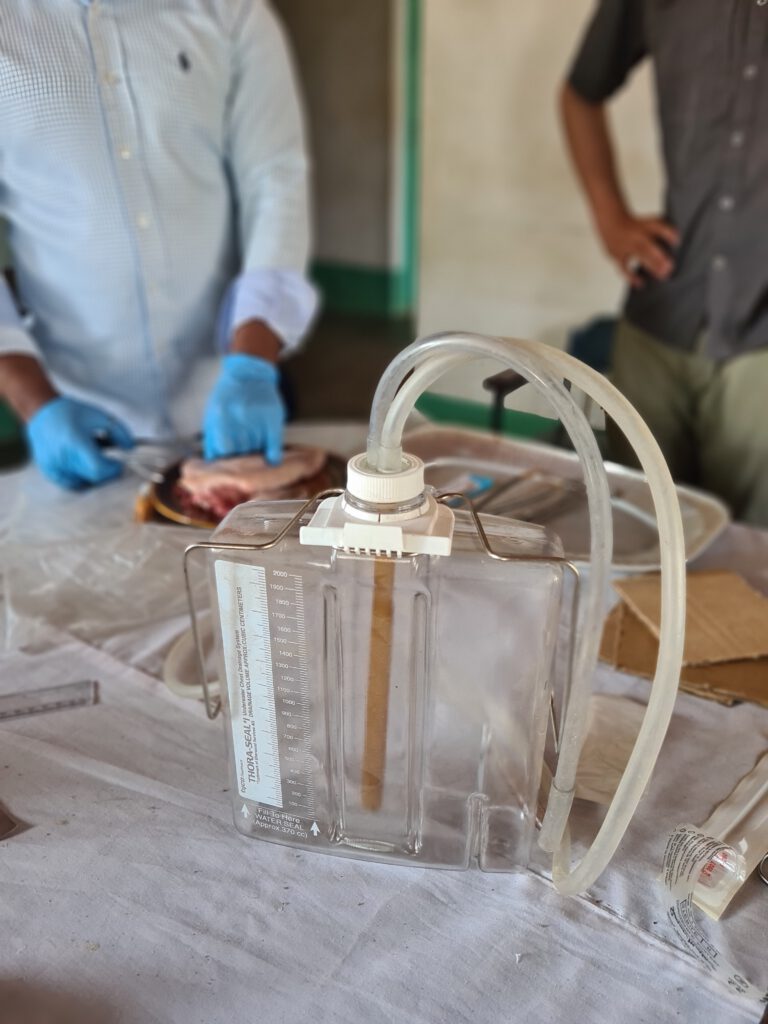
Thoraxdrainage-Training
Heute veranstalten wir zusammen mit den ärztlichen Kolleg:innen des St. Anne’s Krankenhauses ein Thoraxdrainage-Training. Eine Thoraxdrainage ist ein eigentlich sehr simples System bestehend aus einem Schlauch, dessen Spitze in die Brusthöhle eingeführt, und dessen Ende an einen mit Wasser gefüllten Plastikkanister angeschlossen wird. Benötigt wird ein solches System, wenn sich in der Brusthöhle Blut oder Luft befindet. Luft kann über einen in das Wasser reichenden Schlauch zwar aus der Lunge austreten (Luftblasen sichtbar), jedoch verhindert das Wasser, dass Luft über den Schlauch in den:die Patient:in eintreten kann. Durch den dicken Schlauch kann neben Luft auch Blut aus der Brusthöhle evakuiert werden. Aufmerksame und treue Leser:innen meines Blogs erinnern sich jetzt an die Patientin mit Hämatothorax (Blut in der Brusthöhle), die wir leider verlegen mussten, da zu dem Zeitpunkt keine Versorgungsmöglichkeit mit einer Thoraxdrainage bestand. Inzwischen gibt es jedoch ein Notfall-Set mit allen wichtigen Materialien für den:die nächste:n Patient:in. Jede:r von uns legt am Schweinemodell erfolgreich eine Thoraxdrainage an. Vor dem heutigen Tag habe ich das erst zweimal an Patient:innen machen können. Da diese Prozedur von jeder:m Ärzt:in im Notfall gekonnt werden sollte, ist es wichtig, die Handgriffe ab und zu zu üben.


Fachärztliche Unterstützung für Liuli
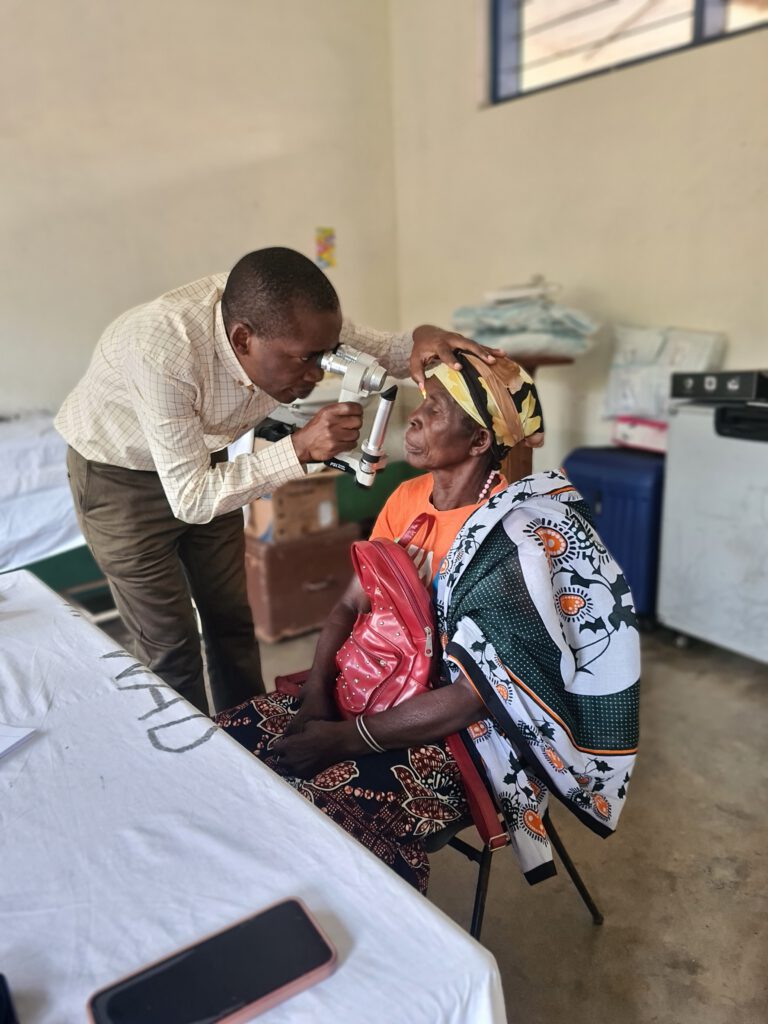
Meine letzte Woche in Liuli bricht an. Und es ist eine besondere Woche, denn der Augenarzt Dr. Hinju besucht das St. Anne’s Krankenhaus. Augenerkrankungen sind auch in Tansania sehr häufig. Im krassen Gegensatz dazu steht die gänzlich fehlende augenärztliche Versorgung im Nyasa District. Es ist der erste Besuch von Dr. Hinju in St. Anne’s, aber hoffentlich nicht der letzte. Das Krankenhaus kann sich eine fachärztliche Versorgung in der Regel nicht leisten – ein großes Problem, dessen Folgen wir hier an jedem Arbeitstag zu spüren kriegen. Sei es der 72-jährige Mann, der über die letzten Monate aufgrund einer Linsentrübung (Katarakt) vollständig erblindet ist. Oder der junge Mann mit Knieschmerzen nach Motorradunfall, der eine orthopädisch-unfallchirurgische Versorgung benötigt. Zu allem Überfluss ereignet sich der Unfall auch noch, als das Krankenhaus nicht genügend Geld hat um neue Röntgenfilme zu kaufen. Oder die 68-jährige Frau mit Gewichtsverlust und seit Monaten zunehmender Verhärtung im rechten Unterbauch, die eigentlich eine gynäkologische Abklärung und eine Darmspiegelung benötigt (Verdachtsdiagnose: Krebs!). Oder die 40-jährige Frau mit Magenblutung, die unbedingt gespiegelt und wahrscheinlich auch operiert werden muss, um nicht an den Folgen der Blutarmut zu versterben. Auch das Frühgeborene, dessen Lunge noch nicht voll entwickelt ist, braucht eine spezialisierte Versorgung, um die frühzeitige Geburt überleben zu können. Der Hospital Secretary träumt davon, dass St. Anne’s ein Krankenhaus der erweiterten Versorgung mit spezialisierten Zentren wird. Ich wünsche es mir sehr für die Menschen hier, aber der Weg dort hin ist noch lange und beschwerlich.